RESSUSCITAÇÃO NEONATAL
ATENDIMENTO E REANIMAÇÃO DO RECÉM-NASCIDO
QUE CONCEITO É ESSE E O QUE SIGNIFICA?
No Brasil, nascem cerca de três milhões de crianças ao ano, das quais 98% em hospitais.
A maioria nasce bem, no entanto:
- um em cada 10 recém-nascidos necessita de ventilação com pressão positiva para iniciar e/ou manter movimentos respiratórios efetivos;
- um em cada 100 neonatos precisa de intubação e/ou massagem cardíaca;
- um em cada 1.000 neonatos requer intubação, massagem e medicações, desde que a ventilação seja aplicada adequadamente.
Cuidados assistenciais prestados ao recém-nascido no nascimento para assegurar sua integridade física, inclusive reanimação com suporte ventilatório, massagem cardíaca e medicação em situação de insuficiência funcional.
As intervenções para reduzir a morbidade e a mortalidade neonatal associadas à asfixia perinatal e à síndrome de aspiração de mecônio incluem:
1) Medidas de prevenção primária, com melhora da saúde materna, reconhecimento de situações de risco no pré-natal, disponibilização de recursos humanos capacitados para atender ao parto e reconhecer complicações obstétricas, entre outras;
2) Tratamento do evento, que consiste na reanimação neonatal imediata;
3) Tratamento das complicações do processo asfíxico, compreendendo o reconhecimento da asfixia e suas complicações, com terapia dirigida à insuficiência de múltiplos órgãos.
Normalmente, um RN saudável, a termo e que nasce por parto natural não necessita de resuscitação alguma.
Mas nem tudo vai bem sempre. Há fatores de risco que podem avisar que um recém-nascido pode ter problemas de respiração ou cardiovasculares.
FATORES ANTENATAIS
- Idade materna < 16 ou > 35 anos
- Diabetes materna
- Hipertensão específica da gravidez
- Hipertensão arterial crônica
- Isoimunização Rh ou anemia
- Nati ou neomorto pregresso
- Sangramento no 2º ou 3º trimestre
- Infecção materna
- Polihidrâmnio
- Oligohidrâmnio
- Rotura prematura das membranas
- Gestação múltipla
- Discordância peso / idade gestacional
- Uso de drogas ilícitas
- Malformação fetal
- Diminuição da atividade fetal
- Ausência de pré-natal
- Uso de medicações como:
- carbonato de lítio
- magnésio
- bloqueadores adrenérgicos
- doença materna
- cardíaca
- renal
- tireoidiana
- neurológica
FATORES RELACIONADOS AO PARTO
- Parto cesáreo de emergência
- Apresentação anormal
- Trabalho de parto prematuro
- Rotura prolongada de membrana (> 18 h)
- Líquido amniótico meconial
- Bradicardia fetal
- Trabalho de parto prolongado (> 24 h)
- Período expulsivo prolongado (> 2 h)
- Uso de anestesia geral
- Prolapso de cordão
- Descolamento prematuro de placenta
- Placenta prévia
- Corioamnionite
- Tetania uterina
- Uso de fórcipe
- Uso materno de opióides nas 4 horas que antecedem ao parto
- Padrão anormal de freqüência cardíaca fetal
Quais são as questões a serem perguntadas antes de cada nascimento?
- Qual a idade gestacional esperada?
- O líquido amniótico é claro?
- A gestação é múltipla?
- Qual é o número de bebês esperados?
- Existem outros fatores de risco?
De acordo com as respostas a essas questões, verifique se você organizou a equipe e o equipamento potencialmente necessários.
Quanto a equipe de ressuscitação:
- A Sociedade Brasileira de Pediatria recomenda a presença do pediatra em todo nascimento.
- É necessário contar com uma equipe de profissionais de saúde treinada em reanimação neonatal antes do nascimento de qualquer RN.
- É fundamental que pelo menos um profissional de saúde capaz de realizar os passos iniciais e a ventilação com pressão positiva por meio de máscara facial esteja presente em todo parto
- Podem ser necessários 2-3 profissionais treinados e capacitados a reanimar o RN de maneira rápida e efetiva, com pelo menos um médico (de preferência um pediatra) apto a intubar e indicar massagem cardíaca e medicações.
Na sala de parto, é necessário ter pelo menos uma pessoa qualificada para cuidar do recém-nascido e realizar os cuidados neonatais iniciais, como ventilação com pressão positiva.
Se houver fatores de risco perinatais, é recomendado que pelo menos dois profissionais qualificados estejam presentes para cuidar do bebê.
A equipe de reanimação neonatal, incluindo intubação traqueal, massagem cardíaca, acesso vascular de emergência e administração de medicamentos, deve estar prontamente disponível. Não é suficiente ter uma equipe capacitada em manobras avançadas de reanimação em casa ou em áreas remotas do hospital.
- Quando há risco de parto prematuro extremo ou prolapso de cordão umbilical, é necessário organizar uma equipe com profissionais capacitados para realizar procedimentos como ventilação pulmonar, intubação traqueal, massagem cardíaca e acesso vascular de emergência. Dependendo do contexto, serão necessários no mínimo 4 profissionais qualificados.
- Cada hospital deve criar e praticar um plano de ação para reanimação neonatal, incluindo a identificação de fatores de risco perinatais, o sistema de alerta da equipe e como solicitar ajuda adicional.
- É fundamental realizar treinamentos em diversos cenários clínicos para garantir a disponibilidade imediata de profissionais para executar todas as tarefas necessárias.
A reanimação deve ser iniciada sem demora, sendo necessário chamar por ajuda imediata.
Para garantir uma reanimação eficaz, é essencial que todos os materiais e equipamentos estejam disponíveis e funcionando na sala de parto. É importante ter o equipamento adequado pronto para uso imediato ao esperar o nascimento de um recém-nascido de alto risco. Estabelecer uma rotina organizada com uma lista de verificação padronizada antes de cada nascimento pode ajudar a confirmar a disponibilidade dos itens necessários e identificar o que está faltando.
RN DE TERMO COM BOA VITALIDADE AO NASCER
Uma gestante de 30 anos em franco trabalho de parto com 39 semanas de idade gestacional apresenta-se com membranas amnióticas intactas mas elas rompem logo após a admissão
O líquido amniótico é claro. Confira-se a verificação padrão da sala de parto para ter certeza de que os equipamentos e materiais necessários para a reanimação neonatal estão prontos para uso, se isso for necessário. O trabalho de parto progride sem complicações e nasce um bebê do sexo masculino a termo, com bom tônus muscular e choro vigoroso. O recém-nascido é posicionado pele-a-pele no tórax materno e coberto com um campo aquecido. A enfermeira seca delicadamente o bebê e o estimula.
Um minuto depois do nascimento, o cordão é clampeado e seccionado. A cor do recém-nascido vai ficado cada vez mais rosada, à medida que o processo de transição para a circulação neonatal vai ocorrendo. Avalia-se o esforço respiratório, o tônus muscular, a cor e a termorregulação.
O bebê é posicionado para iniciar a amamentação no seio materno.
QUESTÃO: SIM NÃO RN é de termo (idade gestacional 37-41 semanas) ? X Está respirando ou chorando ? X Tônus muscular em flexão ? X Com base nas diretrizes da Organização Mundial da Saúde, recomenda-se, no neonato ≥34 semanas com respiração adequada e tônus muscular em flexão ao nascimento, clampear o cordão umbilical (...................) depois da sua extração completa da cavidade uterina.
A. 30 segundos
B. 60 segundos
C. 90 segundos
D. 5 minutos
E. 1-3 minutosIndica-se o clampeamento tardio do cordão, independentemente do aspecto do líquido amniótico.
O clampeamento tardio do cordão (1-3 minutos depois da sua extração completa da cavidade uterina) é benéfico com relação aos índices hematológicos na idade de 3-6 meses, embora possa elevar a necessidade de fototerapia por hiperbilirrubinemia indireta na primeira semana de vida
O RN deve continuar junto de sua mãe depois do clampeamento do cordão umbilical. Na sala de parto, enquanto o RN está junto à mãe, prover calor, manter as vias aéreas pérvias e avaliar a sua vitalidade de maneira continuada.
PROVER CALOR: É muito importante manter a temperatura corpórea em valores de 36,5 - 37,5ºC (normotermia) e para essa finalidade vamos fazer as seguintes:
- garantir a temperatura ambiente na sala de parto entre 23-26ºC;
- secar o corpo e o segmento cefálico com compressas aquecidas;
- deixar o RN em contato pele-a-pele com a mãe, coberto com tecido de algodão seco e aquecido;
- manter as vias aéreas pérvias, sem flexão ou hiperextensão do pescoço,
- verifica se não há excesso de secreções na boca e nariz.
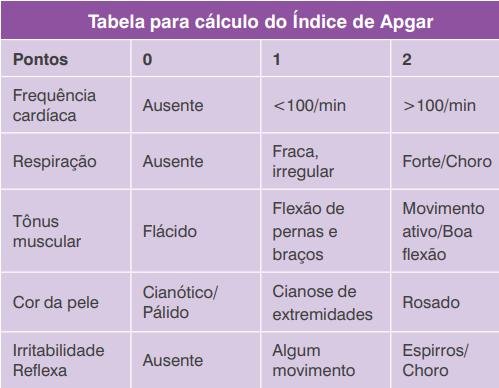
Sobre a escala de Apgar é CORRETA a afirmação:
A. é avaliada no primeiro e no decimo-quinto minuto depois do nascimento
B. avalia a frequência cardíaca, a saturação capilar, os reflexos neonatais, presença de mecônio e a responsabilidade pupilar a luz
C. uma pontuação de 6 e considerada máxima e indica que o bebê nasceu em ótimas condições
D. uma frequência cardíaca neonatal de 98/minuto confere uma pontuação de 1
E. a cada um dos sinais tem uma pontuação de 0 a 5Avaliar, inicialmente:
- frequência cardíaca (FC) com o estetoscópio no precórdio
- tônus muscular
- respiração/choro
- observar a atividade
- observar a cor dos tegumentos
Os sinais avaliados são:
- a frequência cardíaca
- a respiração
- o tônus muscular
- a cor da pele
- a presença de reflexos
O somatório da pontuação resultará no Índice de Apgar:
- Apgar 8 a 10, presente em cerca de 90% dos recém-nascidos, significa que o bebê nasceu em ótimas condições
- Apgar 5 a 7, significa que o bebê apresentou uma dificuldade leve
- Apgar 3 a 4, traduz uma dificuldade de grau moderado
- Apgar 0 a 2, aponta uma dificuldade de ordem grave
Se as dificuldades persistirem durante alguns minutos sem tratamento, podem levar a alterações metabólicas no organismo e anóxia.
A presença de mecônio é agravante.
A amamentação na primeira hora pós-parto assegura que o RN receba o colostro, rico em fatores protetores.
O contato pele-a-pele entre mãe e bebê ao nascimento favorece o início precoce da amamentação e aumenta a chance do aleitamento materno exclusivo ser bem sucedido nos primeiros meses de vida.
RN DE TERMO COM NECESSIDADE DE REANIMAÇÃO
Uma multípara com 39 semanas de idade gestacional em trabalho de parto e membranas amnióticas rotas é admitida no hospital.
Logo após, a gestante apresenta febre e recebe antibióticos intraparto por suspeita de corioamnionite. A monitorização da frequência cardíaca fetal mostra um padrão classificado como Categoria II (padrão indeterminado, que requer avaliação, vigilância e, possivelmente, outras medidas para assegurar o bem-estar fetal).
O trabalho de parto progride e a equipe obstétrica pede a presença da equipe de reanimação neonatal para o parto por via vaginal. Ao entrar na sala, você apresenta a equipe de reanimação neonatal à gestante em trabalho de parto e pergunta ao profissional responsável pelo cuidado obstétrico, antes do nascimento, Quatro questões para avaliar os fatores de risco perinatal. Sua equipe faz uma reunião rápida, um briefing pré-reanimação, e completa a verificação do equipamento disponível. Imediatamente depois do nascimento, o bebê do sexo masculino apresenta tônus muscular flácido e não chora. O obstetra mantém o bebê envolto em campo aquecido, aspira delicadamente a boca e as narinas com um bulbo e o estimula a respirar, friccionando levemente seu dorso. O recém-nascido continua com tônus muscular flácido e respiração irregular. O cordão umbilical é clampeado e seccionado e o neonato é levado à mesa de reanimação sob fonte de calor radiante. Você posiciona a cabeça e o pescoço do recém-nascido para manter as vias aéreas permeáveis, enquanto outro membro da equipe continua a fazer estimulação tátil de modo é de 120 batimentos por minuto (bpm) e que há entrada adequada de ar nos pulmões. Cinco minutos depois do nascimento, a cianose central ainda está presente e o sensor do oxímetro de pulso é posicionado na mão direita. A saturação de oxigênio (SatO<sub>2</sub>) mostra um valor inferior à esperada para aquele minuto de vida, se acordo com o Fluxograma da Reanimação. Por isso, você fornece oxigênio suplementar segurando o circuito de oxigênio próximo à face do recém-nascido. A concentração de oxigênio é ajustada para manter a saturação de oxigênio no intervalo alvo. Com 10 minutos de vida, o neonato respira regularmente e a oferta de oxigênio já foi retirada. A saturação de oxigênio permanece normal e o recém-nascido é posicionado pele-a-pele no tórax materno para continuar a transição, enquanto os sinais vitais continuam a ser monitorados de perto a fim de detectar possível deterioração.
QUESTÃO: SIM NÃO RN é de termo (idade gestacional 37-41 semanas) ? SE ALGUMA DELAS FOR "NÃO" Está respirando ou chorando ? Tônus muscular em flexão ? INDICATIVO DE REANIMAÇÃO: Diante da resposta “não” a pelo menos uma das três perguntas iniciais:
- gestação a termo? NÃO SIGNIFICA: diferente do termo (34 0/7 - 36 6/7 semanas - pré-termo tardios ou ≥42 0/7 semanas - pós-termo)
- respiração ou choro presente? NÃO não iniciam movimentos respiratórios regulares
- tônus muscular em flexão? NÃO SIGNIFICA: o tônus muscular está flácido
O QUE QUE A GENTE PRECISA FAZER? E, EM QUANTO TEMPO?
30 SEGUNDOS!
- prover calor
- posicionar a cabeça em leve extensão
- aspirar boca e narinas (se necessário)
- secar
Agora, sobre prover calor, de novo.
O indicador da qualidade do atendimento e forte preditor de morbidade e mortalidade na admissão na unidade neonatal, em todas as idades gestacionais é:
A. O tipo de parto (cesárea ou natural)
B. A escore de Apgar
C. O tempo de clampeamento do cordão
D. A temperatura corporal
E. A amamentação na primeira hora pós-partoO indicador da qualidade do atendimento e forte preditor de morbidade e mortalidade na admissão na unidade neonatal é em todas as idades gestacionais é a temperatura corporal do RN à admissão na unidade neonatal. Relatos recentes consideram que a hipotermia na admissão à terapia intensiva neonatal, (temperatura corporal abaixo de 36,5ºC), é um fator independente de risco para mortalidade e morbidade
REGRA! VALIDA desde o nascimento até a admissão no alojamento conjunto ou na unidade neonatal:
A temperatura axilar do RN seja mantida nas limites de normotermia, entre:
3 6 , 5 - 3 7 , 5 º C
Quando um recém-nascido ao termo necessitará de reanimação pós-nascimento, precisaremos evitar:
A. colocar um coxim sob os ombros
B. utilizar aspirador a vácuo conectado á sonda traqueal
C. introdução da sonda de aspiração na faringe posterior
D. utilizar mesa de reanimação sem inclinação
E. manter o pescoço do RN em extensãoComo diminuir a perda de calor nesses pacientes?
- pré-aquecer a sala de parto e a sala onde serão realizados os procedimentos de estabilização/reanimação, com temperatura ambiente de 23-26ºC
- manter as portas fechadas e controlar a circulação de pessoas para minimizar as correntes de ar, as quais podem diminuir a temperatura ambiente
- levar o RN à mesa de reanimação (que não deve ter qualquer inclinação) envolto em campos aquecidos
- posicionado sob calor radiante, em decúbito dorsal, com a cabeça voltada para o profissional de saúde
- manter as vias aéreas pérvias
- secar o corpo e a região da fontanela e desprezar os campos úmidos
- cuidado especial para evitar a hipertermia (>37,5ºC), pois pode agravar a lesão cerebral em pacientes asfixiados
POSIÇÃO DA CRIANÇA: manter o pescoço do RN em leve extensão (melhor permeabilidade das vias aéreas), porém evitando a hiperextensão ou a flexão exagerada. Para facilitar o posicionamento adequado da cabeça é necessário colocar um coxim sob os ombros.
A aspiração está reservada aos pacientes que apresentam obstrução de vias aéreas por excesso de secreções. Nesses casos, utilizar sonda traqueal no 8-10 conectada ao aspirador a vácuo, sob pressão máxima de 100 mmHg. A aspiração é um processo que tem que ser bem delicado - pode induzir à resposta vagal e ao espasmo laríngeo, com apneia e bradicardia.
- Evitar a introdução da sonda de aspiração de maneira brusca ou na faringe posterior.
- A aspiração da hipofaringe também deve ser evitada, pois pode causar atelectasia, trauma e prejudicar o estabelecimento de uma respiração efetiva.
- se o líquido amniótico for meconial, é prudente, durante a realização dos passos iniciais, aspirar a boca e as narinas com sonda de aspiração traqueal no 10
O que é importante saber é que os passos iniciais da estabilização/reanimação atuam inclusive como um estímulo sensorial importante para o início da respiração.
Uma vez feitos os passos iniciais, avaliam-se:
- a respiração - por meio da observação da expansão torácica do RN ou da presença de choro
- a frequência cardíaca
Determinar a FC de maneira rápida, acurada e confiável é um ponto crítico para a tomada de decisões em sala de parto. Os métodos de avaliação da FC nos primeiros minutos de vida incluem:
- palpação do cordão umbilical - subestima a FC
- a ausculta do precórdio com estetoscópio - subestima a FC
- a detecção do sinal de pulso pela oximetria - detecta de forma contínua a frequência de pulso, mas demora para detectá-la e subestima a FC
- atividade elétrica do coração pelo monitor cardíaco - permite a detecção acurada, rápida e contínua da FC
Todos os métodos que subestimam o valor da FC nos primeiros minutos de vida podem levar a um aumento desnecessário de intervenções na sala de parto para o recém-nascido. Ou seja, o acompanhamento da FC por meio do monitor cardíaco com três eletrodos parece o mais indicado para a condução da reanimação em sala de parto.
Nesse momento, considera-se adequada a FC >100 bpm.
Diante desses dados, fazer a avaliação inicial da FC, logo após os passos iniciais, por meio da ausculta do precórdio com o estetoscópio. Auscultar por seis segundos e multiplicar o valor por 10, resultando no número de batimentos por minuto (bpm).
FC for <100 bpm
- um profissional de saúde inicia a ventilação com pressão positiva (VPP)
- o outro fixa os três eletrodos do monitor cardíaco e o sensor do oxímetro (colocar um eletrodo em cada braço próximo ao ombro e o terceiro eletrodo na face anterior da coxa; envolver a região do braço/perna que está com o eletrodo em bandagem elástica)
RN não apresenta movimentos respiratórios regulares
Vale ressaltar que, na avaliação feita pelo monitor cardíaco nos minutos iniciais depois do nascimento, o objetivo primário é o acompanhamento da FC e não a detecção de ritmos anômalos no traçado eletrocardiográfico.
Quanto ao sensor do oxímetro, para obter o sinal com maior rapidez:
- Ligar o oxímetro;
- Aplicar o sensor neonatal no pulso radial direito, cuidando para que o sensor que emite luz fique na posição diretamente oposta ao que recebe a luz e envolvendo-os com uma bandagem elástica;
- Conectar o sensor ao cabo do oxímetro
A avaliação do índice de Apgar na sala de parto serve para:
A. indicar procedimentos na reanimação neonatal
B. condução da reanimação em sala de parto
C. avaliar a resposta do paciente às manobras realizadas pela ressuscitação e a sua eficácia
D. preditor de morbidade e mortalidade em todas as idades gestacionais
E. avaliar a qualidade do atendimento na sala de partoO boletim de Apgar é determinado no 1º e 5º minutos após a extração completa do produto conceptual do corpo da mãe, mas não é utilizado para indicar procedimentos na reanimação neonatal.
No entanto, sua aplicação permite avaliar a resposta do paciente às manobras realizadas e a sua eficácia.
Assim, se o Apgar é <7 no 5º minuto, recomenda-se realizá-lo a cada cinco minutos, até 20 minutos de vida.
É necessário documentar o escore de Apgar de maneira concomitante à dos procedimentos de reanimação executados.
VARIANTES DE RESULTADOS:
- RN com reanimação, estabilização e a avaliação -------> respiração espontânea regular e FC >100 bpm, avaliar as condições clínicas gerais e, sempre que possível, ainda na sala de parto, deixá-lo em contato pele-a-pele com a mãe, coberto com tecido de algodão seco e aquecido. De maneira continuada, observar a atividade, o tônus muscular e a respiração/choro.
- RN com reanimação e a avaliação a seguir mostrou respiração ausente ou irregular ou FC <100 bpm, iniciar a VPP nos primeiros 60 segundos após o nascimento e acompanhar a FC pelo monitor cardíaco e a saturação de oxigênio (SatO2) pelo oxímetro de pulso.
LÍQUIDO AMNIÓTICO MECONIAL
Basicamente, o mecônio consta em:
A. matéria fecal
B. sangue placentar
C. pelos curtos, finos macerado no liquido amniotico
D. liquido amniótico do prematuro
E. urina fetalMecônio (português brasileiro) ou mecónio (português europeu) (do latim meconium, por sua vez do grego μηκώνιον, derivado de μήκων, "ópio") constitui-se nas primeiras fezes eliminadas por um recém-nascido.
O mecônio é uma substância escura, de tom esverdeado, viscosa. Sua eliminação é creditada ao estímulo provocado pela ingestão do colostro, em razão do seu elevado índice de colesterol, ao qual se atribui propriedades laxantes.
O mecônio interessa à neonatologia pois pode ser responsável por um dos males que afetam o recém-nascido, a chamada síndrome da aspiração de mecônio. Mecônio é expelido normalmente nas primeiras 12 horas após o nascimento. Às vezes, o mecônio é expelido antes do parto, colorindo o líquido amniótico que normalmente é de cor clara.
Esse fenômeno é anormal e pode indicar sofrimento fetal.A equipe responsável pelos cuidados ao RN deve contar com um médico apto a realizar a intubação traqueal, presente no momento do nascimento.
A presença de líquido amniótico meconial pode indicar:
- sofrimento fetal
- risco de a reanimação ser necessária,
ATENÇÃO!
Na vigência de líquido amniótico meconial, independentemente de sua viscosidade, a aspiração das vias aéreas ao desprendimento do polo cefálico do concepto NÃO deve ser realizada.
COMO ASSIM?
No RN com líquido meconial não vigoroso ao nascimento, recomendava-se a aspiração sob visualização direta para remover o mecônio da hipofaringe e traqueia, supondo-se que tal procedimento diminuiria a incidência da síndrome de aspiração de mecônio e a mortalidade neonatal.
As evidências revisadas para as recomendações do ILCOR 2015 indicam que a controvérsia persiste no tocante aos possíveis benefícios decorrentes da aspiração traqueal sob visualização direta.
Um ensaio clínico mostrou que a incidência de síndrome de aspiração de mecônio, síndrome de aspiração de mecônio grave e mortalidade neonatal foram similares entre os grupos de neonatos randomizados para aspiração traqueal seguida de VPP (n=61) ou para VPP sem aspiração traqueal (n=61)Caso o RN é de termo, está respirando ou chorando e com tônus muscular em flexão, ele apresenta boa vitalidade e deve continuar junto de sua mãe depois do clampeamento do cordão.
Se o paciente com líquido amniótico meconial é pré-termo tardio OU pós-termo OU não iniciou movimentos respiratórios regulares OU o tônus muscular está flácido:
Levá-lo à mesa de reanimação e realizar os passos iniciais, que devem ser executados em, no máximo, 30 segundos:
- prover calor
- posicionar o pescoço em leve extensão
- aspirar boca e narinas suavemente com sonda traqueal no 10
- secar o paciente
- RN está com respiração espontânea regular e FC>100 bpm ----------> contato pele-a-pele com a mãe, coberto com tecido de algodão seco e aquecido, observar a atividade, o tônus muscular e a respiração/choro
- RN com líquido amniótico meconial de qualquer viscosidade que apresenta apneia, respiração irregular e/ou FC<100 bpm, depois dos primeiros 3 passos é fundamental iniciar a VPP com máscara facial e ar ambiente nos primeiros 60 segundos de vida.
- Se após 30 segundos de ventilação efetiva, o neonato não melhora e há forte suspeita de obstrução de vias aéreas, pode-se indicar a retirada do mecônio residual da hipofaringe e da traqueia sob visualização direta. A aspiração traqueal propriamente dita é feita através da cânula traqueal conectada a um dispositivo para aspiração de mecônio e ao aspirador a vácuo, com uma pressão máxima de 100 mmHg. Nessa situação, aspirar o excesso de mecônio uma única vez.
- RN com líquido amniótico meconial que apresenta apneia, respiração irregular e/ou FC <100 bpm, iniciar a VPP com máscara facial e ar ambiente nos primeiros 60 segundos de vida.
Dessa maneira, enfatiza-se a necessidade do início rápido da VPP em todo RN que não apresenta respiração regular ou está bradicárdico no 1º minuto depois do nascimento.
VENTILAÇÃO COM PRESSÃO POSITIVA (VPP)
A ventilação adequada é o ponto crítico para o sucesso da reanimação. A ventilação faz com que os pulmões se inflem - o efeito é dilatação da vasculatura pulmonar e hematose apropriada.
Precisa ser iniciada nos primeiros 60 segundos de vida (“Minuto de Ouro”), sendo, na verdade, o procedimento mais importante e efetivo na reanimação do RN em sala de parto
Mas como se faz?
- qual a concentração de oxigênio suplementar a ser utilizada?
- como controlar a oferta de oxigênio?
- quais os equipamentos disponíveis para ventilar de forma efetiva?
- qual a técnica recomendada?
QUAL A CONCENTRAÇÃO DE OXIGÊNIO SUPLEMENTAR A SER UTILIZADA?
Na primeira fase, iniciar com ar ambiente (oxigênio a 21%), usando a oximetria de pulso para monitorar a oferta do oxigênio suplementar. Aplicar sempre o sensor neonatal no membro superior direito (monitorar a SatO2 pré-ductal). Após posicionar o sensor, conectá-lo ao cabo do oxímetro.
A leitura confiável da SatO2 demora cerca de 1-2 minutos após o nascimento, desde que haja débito cardíaco suficiente, com perfusão periférica. Os valores desejáveis de SatO2 variam de acordo com os minutos de vida.
Vale lembrar que, nos RN que não precisam de procedimentos de reanimação, a SatO2 com 1 minuto de vida se situa ao redor de 60-65%, só atingindo valores entre 87-92% no 5º minuto. Assim, o processo de transição normal para alcançar uma SatO2 >90% requer 5 minutos ou mais em RN saudáveis que respiram ar ambiente.
A monitorização da SatO2 possibilita o uso criterioso e racional de oxigênio.
ATENÇÃO: Se o RN não melhora e/ou não atinge os valores desejáveis de SatO2 com a VPP em ar ambiente não vai logo oferecer suplemento de oxigênio! CALMA! Sempre verificar e corrigir a técnica da ventilação antes, já que é de notoriedade que a necessidade de oxigênio suplementar é excepcional em RN ≥34 semanas se a VPP é feita com a técnica adequada!
E, mesmo que seja necessário isso, - indica-se a aplicação da mistura O2/ar, ajustando-se a concentração de oxigênio por meio de um blender.
O equilibrio não se alcança de imediato. Um período de cerca de 30 segundos geralmente é esperado para haver equilíbrio da concentração de oxigênio oferecida pela ventilação.
Sugerem-se incrementos de 20% intercalados com 30 segundos de espera para verificar a SatO2 e indicar novos incrementos
LEMA DE BASE: VPP com a técnica correta é fundamental para a melhora do paciente.
Enfim, porque NÃO concentrações elevadas de O2?
Em RN ≥34 semanas, o uso de concentrações elevadas de oxigênio associa-se ao atraso para iniciar a respiração espontânea após o nascimento e à maior mortalidade, em comparação àqueles neonatos nos quais a VPP foi iniciada com ar ambiente.
O oxigênio suplementar deve ser cuidadosamente titulado, de modo que a SatO2 nunca ultrapasse valores acima de 95% na sala de parto.
VPP POR MEIO DA MÁSCARA FACIAL
MAIS UMA VÉZ! LEMAS DO DIA:
1) A ventilação pulmonar é o procedimento mais importante e efetivo na reanimação do RN em sala de parto!
2) A VPP está indicada na presença de apneia, respiração irregular e/ou FC <100 bpm, após os passos iniciais.
3) É fundamental iniciar a VPP nos primeiros 60 segundos de vida (“Minuto de Ouro”).
Nos RN ≥34 semanas deve ser iniciada a ventilação com:
- balão autoinflável ou ventilador mecânico manual em T
- pela máscara facial
COMO se aplica a bendita de máscara?
O pescoço do RN está em leve extensão
Sempre no sentido do queixo para o nariz, envolvendo as bordas da máscara com os dedos indicador e polegar, formando a letra “C”.
Quanto à pressão a ser aplicada, esta deve ser individualizada para que o RN alcance e mantenha FC >100 bpm.
O emprego da VPP com balão autoinflável e máscara é feito na frequência de 40-60 movimentos/minuto
VENTILADOR MANUAL MECÂNICO EM "T":
Para o uso do ventilador mecânico manual em T:
- fixar o fluxo gasoso em 5-15 L/minuto
- limitar a pressão máxima do circuito em 30-40 cmH2O
- selecionar a pressão inspiratória a ser aplicada em cada ventilação, em geral ao redor de 20-25 cmH2O
- ajustar a PEEP ao redor de 5 cmH2O
Ventilar com frequência de 40-60 movimentos por minuto, que pode ser obtida com a regra prática “ocluuui/solta/solta”, “ocluuui/solta/solta”..., sendo o “ocluuui” relacionado à oclusão do orifício da peça T do ventilador mecânico manual.
O indicador mais importante de que a VPP está sendo efetiva é o aumento da FC.
A ventilação efetiva deve provocar:
- inicialmente a elevação da FC
- depois, o estabelecimento da respiração espontânea
Se, após 30 segundos de VPP com máscara, o paciente apresentar FC >100 bpm e respiração espontânea e regular, suspender o procedimento.
É importante ressaltar que, de cada 10 RN que recebem VPP com máscara ao nascer, nove melhoram e não precisam de outros procedimentos de reanimação.
Considera-se como falha se, após 30 segundos de VPP com máscara, o RN mantém FC <100 bpm ou não retoma a respiração espontânea rítmica e regular. Mesmo assim, neste caso, CALMA!
- verificar o ajuste entre face e máscara
- a permeabilidade das vias aéreas (posicionando a cabeça, aspirando secreções e mantendo a boca aberta)
- há funcionamento adequado do balão/ventilador mecânico em "T"?
- verificar e corrigir a técnica da ventilação
Se o paciente, após a correção da técnica da ventilação, não melhorar está indicado o uso da cânula traqueal como interface para a VPP.
Recomenda-se, durante períodos prolongados de ventilação com máscara, a inserção de sonda orogástrica para diminuir a distensão gástrica.
VPP POR MEIO DA CÂNULA ENDOTRAQUEAL
São indicações de ventilação através de cânula traqueal em sala de parto:
A. após 30 segundos de VPP com máscara, o recém-nascido mantém FC <100 bpm
B. recém-nascidos com hérnia diafragmática que necessitam de ventilação com pressão positiva
C. presença de apneia, respiração irregular e/ou FC <100 bpm, após os passos iniciais
D. a SatO2 não ultrapassa valores acima de 95% com oxigenioterapia 100% em máscara não-reinalante
E. quando a ventilação com pressão positiva não tem indicação no primeiro minuto pós-partoAs indicações de ventilação através de cânula traqueal em sala de parto incluem:
- ventilação com máscara facial não efetiva (após a correção de possíveis problemas técnicos, a FC permanece <100 bpm);
- ventilação com máscara facial prolongada o paciente não retoma a respiração espontânea
- aplicação de massagem cardíaca.
- pacientes portadores de hérnia diafragmática que necessitam de VPP (intubação traqueal e a inserção imediata de sonda gástrica)
A habilidade e a experiência do profissional responsável é um importante parâmetro na indicação da intubação no processo de reanimação.
CUIDADO!
O sucesso da intubação em sala de parto ocorra em apenas cerca de 50% das tentativasEm mãos menos experientes, existe um elevado risco de complicações como:
- hipoxemia
- apneia
- bradicardia
- pneumotórax
- laceração de tecidos moles
- perfuração de traqueia ou esôfago
- risco de infecção
Cada tentativa de intubação deve durar, no máximo, 30 segundos.
Em caso de insucesso, o procedimento é interrompido e a VPP com máscara deve ser reiniciada, sendo realizada nova tentativa de intubação após a estabilização do paciente.
Quando a intubação traqueal não é possível, a máscara laríngea é uma alternativa para manter as vias aéreas pérvias e assegurar a ventilação pulmonar do RN ≥34 semanas com peso >2000 g
MAS, COMO SABEMOS QUE DEU CERTO E QUE NÃO INTUBAMOS O ESÔFAGO?
A confirmação de que a cânula está localizada na traqueia é obrigatória.
Os pacientes bradicárdicos, que não estão respondendo às medidas de reanimação são os mais que precisam dessa confirmação, porque, se não responder ventilando com uma intubação correta, algo está errado!
O melhor indicador de que a cânula está na traqueia é o aumento da FC.
Bem, na verdade, na pratica utilizamos os métodos de sempre:
- inspeção do tórax
- ausculta das regiões axilares e gástrica
- observação da FC.
Ta certo? Não está!
PORQUE?
Porque não há tempo para tudo isso. Com essa avaliação subjetiva, a demora pode ser de 30-60 segundos antes de se concluir que a cânula está mal posicionada.
A medida objetiva, que diminui o tempo para confirmar a posição da cânula é a detecção de dióxido de carbono (CO2) exalado (capnografia colorimétrica, no qual o detector pediátrico é posicionado entre o conector da cânula e o balão/ventilador).
VIÉS:
Quando o débito cardíaco está comprometido e o fluxo pulmonar é baixo, o resultado pode ser um falso-negativo, ou seja, o RN está intubado adequadamente, mas não há detecção de CO2 exalado.
COMO INTUBAR E QUAIS SÃO AS REFERÊNCIAS?
A ponta distal da cânula deve estar localizada no terço médio da traqueia, na altura da 1ª vértebra torácica.
Mas nem sempre tem Rx disponível.
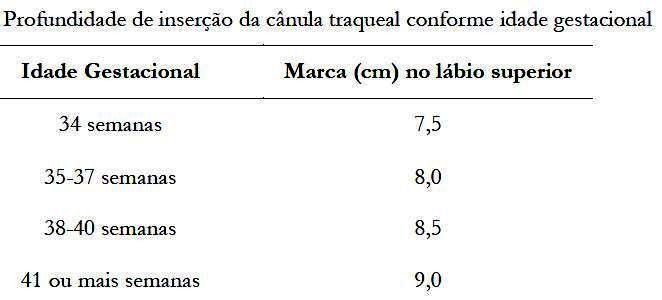
A) Profundidade da cânula - modalidades de avaliação:
- confirmação radiológica da posição
- usar a idade gestacional para calcular o comprimento da cânula a ser inserido na traqueia, considerando a distância entre a ponta da cânula e a marca, em centímetros, a ser fixada no lábio superior
- Caso a idade gestacional seja desconhecida, usar a regra prática “peso estimado (kg) + 6” para calcular o comprimento da cânula a ser inserido na traqueia, sendo o resultado correspondente à marca, em centímetros, a ser fixada no lábio superior
OK, RECÉM NASCIDO ENTUBADO.
E AGORA?Se, após 30 segundos de ventilação com pressão positiva por meio da cânula traqueal, um recém-nascido mantém FC 54 bpm, não retomou a respiração espontânea e a SatO2 permanece abaixo dos valores desejáveis/não detectável: A. verificar a posição da cânula
B. verificar a permeabilidade das vias aéreas
C. pode-se aumentar a oferta de oxigênio até 60-100%
D. continuar a ventilação por cânula traqueal
E. iniciar a massagem cardíaca
Em princípio, com o balão autoinflável utiliza-se a mesma frequência (40-60 movimentos/minuto) e pressão (ao redor de 20 cmH2O) descritas na ventilação com máscara.
Observar permanente se há expansão torácica e FC >100 bpm.
Se for aplicado o ventilador mecânico manual em T, fixar o fluxo gasoso em 5-15 L/minuto, limitar a pressão máxima do circuito em 30-40 cmH2O. É necessário um período de cerca de 30 segundos para haver equilíbrio da concentração de oxigênio oferecida pela ventilação por toda a área pulmonar do RN.
Após 30 segundos avalia-se respiração, FC e SatO2:
Se o RN apresenta FC >100 bpm, movimentos respiratórios espontâneos e regulares - suspender a ventilação e extubar o RN. Titular a oferta de oxigênio suplementar de acordo com a SatO2.
Se, após 30 segundos de VPP por meio da cânula traqueal, o RN mantém FC <100 bpm ou não retoma a respiração espontânea ou, ainda, a SatO2 permanece abaixo dos valores desejáveis/não detectável -> FALHA!
- verificar a posição da cânula,
- verificar a permeabilidade das vias aéreas
- verificar a pressão que está sendo aplicada no balão ou no ventilador em T, corrigindo o que for necessário.
Após essa correção, pode-se aumentar a oferta de oxigênio até 60-100%. Se o RN mantém apneia ou respiração irregular, continuar a ventilação por cânula traqueal.
Se a FC está < 60 bpm, indicar a massagem cardíaca.
MASSAGEM CARDÍACA
A falta de oxigênio (total ou insuficiente) é uma catastrofe metabolica.
Ela desencadeia
- vasoconstrição periférica
- hipoxemia tecidual
- diminuição da contratilidade miocárdica
- bradicardia
- parada cardíaca
Se houver uma ventilação adequada esse quadro reverte, na maioria dos casos. Pelo menos aparentemente.
Se, por algum motivo, NÃO HOUVER reversão, apesar da VPP parecer efetiva pode presumir que, de fato, a hipoxemia e a acidose metabólica importante já tinham afetado o miocárdio.
Neste caso, o fluxo sanguíneo pulmonar estará comprometido e o sangue não será adequadamente oxigenado pela ventilação em curso.
Seria um verdadeiro desastre se não houver outros meios de compensar isto. Aqui entra o papel da massagem cardíaca.
Quando começar?
A massagem cardíaca só é indicada se, após 30 segundos de VPP com técnica adequada por meio da cânula traqueal e uso de concentração de oxigênio de 60-100%, a FC estiver <60 bpm.
O que devemos considerar (e considerar sério!)
- a massagem cardíaca diminui a eficácia da ventilação
- a massagem cardíaca é a ação mais efetiva na reanimação neonatal
- somente no momento que a expansão e a ventilação pulmonares estiverem bem estabelecidas as compressões podem ser iniciadas
RECAPITULANDO AS NORMAS DO RCP DE ALTA QUALIDADE:
Como realizar as compressões?
- no terço inferior do esterno (aqui fica a maior parte do ventrículo esquerdo)
- pelas duas técnicas para realizar a massagem cardíaca: dos dois polegares e a dos dois dedos
Para realizar uma massagem cardíaca eficaz é necessário usar a tecnica de:
A. dois polegares, com polegares sobrepostos
B. dois polegares, com polegares justapostos
C. dois dedos
D. três dedos
E. qualquer uma desde que seja conforme as normas de RCP de qualidadeA técnica dos dois polegares é mais eficiente (gera maior pico de pressão sistólica e de perfusão coronariana) e é menos cansativa
Na técnica dos dois polegares, estes podem ser posicionados sobrepostos ou justapostos no terço inferior do esterno.
- os polegares sobrepostos geram maior pico de pressão e pressão de pulso
- os polegares justapostos aumentam a chance de lesão dos pulmões e do fígado.
Aplicar os dois polegares sobrepostos no terço inferior do esterno, ou seja, logo abaixo da linha intermamilar e poupando o apêndice xifoide enquanto o restante das mãos circunda o tórax, dando suporte ao dorso durante a massagem.
Para facilitar a abordagem do cordão umbilical (ás vezes o cateterismo venoso é necessário) o profissional de saúde que vai executar a massagem cardíaca se posiciona atrás da cabeça do RN, enquanto aquele que ventila se desloca para um dos lados.
A profundidade da compressão deve englobar 1/3 da dimensão ânteroposterior do tórax, A finalidade é produzir um pulso palpável.
Muito importante - mesmo com massagem cardíaca, o coração precisa de sistole e de diastole, então é preciso permitir a reexpansão plena do tórax após a compressão garante enchimento das câmaras ventriculares e das coronárias.
Os dedos NÃO devem ser retirados do terço inferior do tórax!
As complicações da massagem cardíaca incluem:
- fratura de costelas
- pneumotórax
- hemotórax
- laceração de fígado
Quando entubado a relação massagem/ventilação é de 3:1, ou seja, 3 movimentos de massagem cardíaca para 1 movimento de ventilação, com uma frequência de 120 eventos por minuto (90 movimentos de massagem e 30 ventilações).
A única situação em que se pode considerar a aplicação de 15 compressões cardíacas intercaladas com 2 ventilações é a do paciente internado em unidade neonatal, cuja origem da parada cardiorrespiratória é provavelmente cardíaca, como nos portadores de cardiopatias congênitas.
É de bom-senso oferecer concentração de oxigênio até 100% no RN que está recebendo VPP e massagem cardíaca.
Em princípio essa recomendação é meramente intuitiva, mas talvez tenha lógica. Não existem dados clínicos e os estudos que apontariam vantagens do uso do oxigênio a 100% durante a massagem cardíaca
Porém, sabe-se que a hipóxia profunda e persistente no RN asfixiado tem efeitos deletérios. O RN está, praticamente em impossibilidade de ajustar a concentração de oxigênio a ser oferecida. No mesmo tempo, a oximetria de pulso não é capaz de detectar um sinal confiável em pacientes bradicárdicos.
É muito importante, no mesmo tempo, ficar de olho em outro grande perigo - a hiperoxia - por isso, a oferta de oxigênio suplementar deve ser reduzida assim que houver recuperação da FC.
A pressa para medir a FC não é justificada, Precisamos continuar a massagem cardíaca pelo menos 60 segundos, pois este é o tempo mínimo para que a massagem cardíaca efetiva possa restabelecer a pressão de perfusão coronariana.
REGRA 1
A massagem deve continuar enquanto a FC estiver <60 bpm.
REGRA 2
Deve-se aplicar a massagem cardíaca coordenada à ventilação por 60 segundos!No momento que a FC estará recuperada e a concentração de oxigênio monitorável pela propria recuperação da função cardíaca aí, sim, é possível ajustar a oferta de oxigênio segundo as saturações-alvo.
Um estudo mostra que os profissionais de saúde demoram até 17 segundos para detectar a FC durante a reanimação neonatal avançada.
Para avaliar de forma contínua e instantânea a FC é melhor utilizar um MONITOR, portanto, sem interromper a ventilação e a massagem.
É importante otimizar a qualidade das compressões cardíacas (localização, profundidade e ritmo), interrompendo a massagem apenas para oferecer a ventilação.
O que é caracteristico para asfixia ao nascer é a insuflação pulmonar inadequada. Na verdade, na maioria dos casos, a bradicardia resulta exatamente disto. Ou seja, uma VPP é crítica para reverter a bradicardia.
Quando a VPP acompanhada de massagem cardíaca por 60 segundos consegue por o RN numa FC > 60 bpm, consideramos que houve melhora do mesmo. Neste momento, interrompe-se apenas a massagem!
Quando interrompemos, então, também, a ventilação?
Obviamente, quando o RN apresente respirações espontâneas regulares e a FC atinja valores >100 bpm.
Quanto a extubação... bem, mesmo que a criança melhorou, não é para ser realizada na sala de parto. Ela será realizada de acordo com a avaliação global do paciente na unidade de terapia intensiva neonatal. É inútil dizer que é de bom sentido transportar o RN que necessitou de intubação e recebeu massagem cardíaca para UTI neonatal, (mesmo que a criança estabilizou na sala de parto, né?)
COMO SABEMOS QUE FALHAMOS? Óbvio, após 60 segundos de VPP com cânula traqueal e oxigênio a 100% acompanhada de massagem cardíaca, o RN mantém FC < 60 bpm.
COMO ARCAR COM ESSA EVENTUALIDADE? Corrigindo o que for necessário:
- verificar a posição da cânula,
- verificar a permeabilidade das vias aéreas
- verificar a técnica da ventilação e da massagem
A técnica de aplicação decide fundamentalmente o sucesso da massagem cardíaca. Mais uma vez - uma RCP de alta qualidade presume:
- otimização da sincronia entre ventilação e compressões cardíacas
- frequência de compressões adequada
- profundidade de compressões correta
- oferta de um tempo de diástole para o enchimento coronariano e ventricular
MAS, MESMO ASSIM, AS COISAS PODEM NÃO IR BEM.
Se, após a correção da técnica da VPP e massagem, não há melhora, considera-se o cateterismo venoso umbilical de urgência e indica-se a adrenalina.
MEDICAÇÕES
Para lembrar: a bradicardia neonatal é, em geral, resultado da:
- insuflação pulmonar insuficiente
- hipoxemia profunda
REGRA 3
A ventilação adequada é o passo mais importante para corrigir a bradicardia.
Quando a FC permanece <60 bpm, a despeito de ventilação efetiva por cânula traqueal com oxigênio a 100% e acompanhada de massagem cardíaca adequada:
- uso de adrenalina,
- uso de expansor de volume
VIA PREFERENCIAL - ENDOVENOSA, POR FAVOR!
- a veia umbilical é de acesso fácil e rápido -
Tecnica de cateterismo da veia umbilical:
- deve ser inserido de emergência, assim que há indicação do uso de medicações na sala de parto.
- acesso pela veia e progredir apenas 1-2 cm após o ânulo, mantendo-o periférico, de modo a evitar sua localização em nível hepático.
- cuidado na manipulação do cateter para que não ocorra embolia gasosa
A absorção por via pulmonar é lenta, imprevisível e a resposta, em geral, é insatisfatória.
QUANDO e PORQUE usar a via endotraqueal?
RESPOSTA: Enquanto o cateterismo venoso umbilical está sendo realizado.
QUANTO?
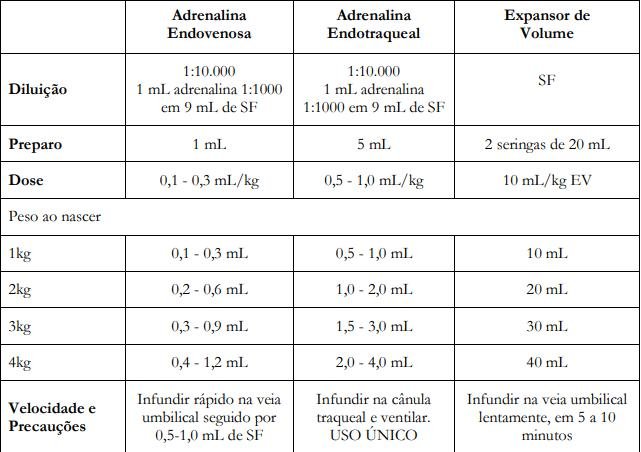
Pode-se administrar uma única dose de adrenalina (0,05-0,10 mg/kg) por via traqueal, mas sua eficácia é questionável.
Caso utilizada a via traqueal, se não houver aumento imediato da FC, administrar a adrenalina endovenosa.
ADRENALINA
Lembremos, então: quando a adrenalina está indicada?
Como formula mnemotécnica - geralmente quando tudo falhou: ventilação adequada e a massagem cardíaca efetiva, RCP, intubação...
Ou seja, com todo o trabalho, não houve elevação da FC > 60 bpm.
Teoreticamente, ela deveria produzir uma boa vasoconstrição periférica, com isso, aumentar a pressão de perfusão coronariana, o que, também teoreticamente, deveria "chicotear" o miocardio e tirar o coração da preguiça (bradicardia extrema) ou da folga total (assistolia).
Assim como já está salientado acíma, a via preferencial é a via endovenosa, na dose de:
0,01-0,03 mg/kg
Não devem ser empregadas doses elevadas ( > 0,1 mg/kg). No período neonatal, isso pode levar á hipertensão arterial grave. A HAS iatrogenica leva frequentemente á diminuição da função miocárdica e piora do quadro neurológico.
Em nosso meio a adrenalina disponível apresenta-se em ampolas na diluição de 1:1.000.
Desse modo, até o momento, é obrigatório preparar a adrenalina na diluição de 1:10.000 em soro fisiológico, para aplicação na reanimação neonatal.
Na verdade, precisa entender que a aplicação de adrenalina fecha um ciclo de ressuscitação.
Como assim?
Vamos ver, aonde que a gente está agora nesta esquema?
Quando não há reversão da bradicardia com a adrenalina endovenosa, assegurar que a VPP e a massagem cardíaca estão adequadas, repetir a administração de adrenalina a cada 3-5 minutos (sempre por via endovenosa na dose 0,03 mg/kg) e considerar o uso do expansor de volume.
EXPANSOR DE VOLUME
O expansor de volume pode ser necessário para reanimar o RN com hipovolemia.
QUANDO SUSPEITAMOS DE HIPOVOLEMIA?
A suspeita de hipovolemia pode ser feita se não houve aumento da FC em resposta às outras medidas de reanimação e/ou:
- há perda de sangue ou
- há sinais de choque hipovolêmico:
- palidez,
- má perfusão
- pulsos débeis.
CUIDADO!É preciso cautela na indicação do expansor de volume, pois pode ser deletério se há lesão miocárdica induzida pela asfixia.
COMO SE FAZ A EXPANSÃO?
Banal, né? Elementar, Doutor (Watson!) ------> soro fisiológico na dose de 10 mL/kg lentamente, em 5-10 minutos, podendo ser repetida a critério clínico.
Espera-se o aumento da FC e a melhora dos pulsos e da palidez.
SEM RESPOSTA?
Seguir o algarimso antigo:
- verificar a posição da cânula traqueal
- o uso do oxigênio a 100%
- verificar a técnica da ventilação e da massagem
- verificar a permeabilidade da via de acesso vascular
NÃO SÃO RECOMENDADOS NA REANIMAÇÃO DO RN EM SALA DE PARTO:
- bicarbonato de sódio
- naloxone
- atropina
- albumina
- vasopressores
POR FAVOR, SE LEMBREM!
SOMENTE 01 (UM) RECÉM-NASCIDO EM CADA 1.000 REQUER PROCEDIMENTOS AVANÇADOS DE REANIMAÇÃO (VENTILAÇÃO ACOMPANHADA DE MASSAGEM E/OU MEDICAÇÕES), QUANDO A VPP É APLICADA DE MANEIRA RÁPIDA E EFETIVA
ASPECTOS ÉTICOS DA ASSISTÊNCIA AO RECÉM-NASCIDO ≥34 SEMANAS NA SALA DE PARTO
Aí vem a parte ruim da ressuscitação neonatal.
Na verdade, é a parte de não iniciar a reanimação neonatal e/ou interromper as manobras.
As questões são controversas e dependem do contexto nacional, social, cultural e religioso, no qual os conceitos de moral e ética são discutidos.
DECISÃO DE NÃO INICIAR A REANIMAÇÃO NA SALA DE PARTO
Para o RN ≥34 semanas, essa questão só se coloca diante de malformações congênitas letais ou potencialmente letais:
REGRA 1:
- comprovação diagnóstica antenatal (deve ser discutida de preferência antes do parto)
- considerar a vontade dos pais
- considerar os avanços terapêuticos existentes
- a decisão final, diante das incertezas acima mencionadas, é feita no momento do nascimento
REGRA 2: Se não houver certeza quanto à decisão de não reanimar o RN, todos os procedimentos necessários devem ser feitos de acordo com o fluxograma da reanimação neonatal.
DECISÃO DE INTERROMPER A REANIMAÇÃO NA SALA DE PARTO
Outro aspecto ético controverso... controverso mesmo!
Utiliza-se, neste caso, o que está chamado do melhor preditivo para a morbidade e mortalidade neonatal em todas as idades gestacionais:
ASSISTOLIA AOS 10 MINUTOS DE VIDA, QUE PODE SER INFERIDA PELO APGAR = 0 AOS 10 MINUTOS DEPOIS DO NASCIMENTO
REGRA 3: Em RN ≥34 semanas com assistolia após 10 minutos de reanimação, é razoável interromper os procedimentos de reanimação. (baseia-se na mortalidade e a morbidade neurológica na idade de 18-24 meses de RN com Apgar = 0 aos 10 minutos)
Entretanto, a decisão de continuar ou interromper tais procedimentos precisa ser individualizada.
As variáveis a serem consideradas incluem:
- se os procedimentos de reanimação foram aplicados de forma adequada
- se os cuidados intensivos neonatais são disponíveis, incluindo a hipotermia terapêutica
- causa e a duração da agressão hipóxico-isquêmica
- qual o desejo da família, quando houve tempo para uma conversa prévia ao nascimento
Diante das evidências mais recentes, não há uma resposta clara quanto ao tempo que a reanimação deve se prolongar após o nascimento.
E... NÃO ESQUECER!
QUALQUER DECISÃO QUANTO À REANIMAÇÃO NEONATAL TOMADA NA SALA DE PARTO DEVE SER REPORTADA DE MODO FIDEDIGNO NO PRONTUÁRIO MÉDICO MATERNO E/OU DO RECÉM-NASCIDO
(OS AMIGOS SABEM PORQUE!)MISODOR, 11 DE MAIO DE 2019
BIBLIOGRAFIA:
- Reanimação do recém-nascido ≥34 semanas em sala de parto: Diretrizes 2016 da Sociedade Brasileira de Pediatria 26 de janeiro de 2016 disponível no endereço eletronico www.sbp.com.br/reanimacao
- CADERNO DE ATENÇÃO À SAÚDE DA CRIANÇA RECÉM-NASCIDO DE RISCO - SECRETARIA DE ESTADO DA SAÚDE PARANAENSE - disponível no endereço eletronico http://www.saude.pr.gov.br/arquivos/File/opdf1.pdf, acessado dia 29 04 de 2019 paginas 7-15;